
La fatigue cognitive : parfois méconnue, toujours handicapante
Claude Touzet, Centre national de la recherche scientifique (CNRS)
Imaginons que vous n’ayez pas fermé l’œil depuis trois jours (et trois nuits). Quel est alors votre niveau de compétence intellectuelle ? Est-il suffisant pour vérifier votre monnaie chez le boulanger ? Vous sentez-vous capable de tester un nouveau trajet pour vous rendre au bureau ? Dans le meilleur des cas, vous pourrez peut-être réussir une de ces deux tâches, mais vous devrez être économe avec vos ressources cognitives et planifier votre journée pour que les activités prévues ne dépassent pas vos capacités. Ce scénario est vécu au quotidien par des centaines de milliers de Français souffrant de fatigue cognitive.
Qui souffre de fatigue cognitive ?
Chaque année, on recense 5 000 nouveaux cas de sclérose en plaques (SEP), pour un total de 80 000 malades. C’est la première cause non traumatique de handicap sévère acquis du sujet jeune (20-40 ans). Les traumatismes crâniens sont la principale cause de mortalité et de handicap sévère avant 45 ans (plus de 15 000 cas par an, soit plus d’un demi-million de personnes avec des séquelles graves). La maladie de Parkinson est la seconde maladie neurodégénérative la plus fréquente (après la maladie d’Alzheimer), elle débute habituellement entre 45 et 70 ans (14 000 nouveaux cas par an, 150 000 personnes atteintes). L’accident vasculaire cérébral (AVC) est la première cause de handicap acquis et la seconde cause de démence. L’âge moyen de survenue est 69 ans, mais 25 % des victimes d’AVC ont moins de 55 ans. On recense 70 000 AVC (non mortels) par an.
Le point commun de ces pathologies très différentes : la fatigue cognitive. Ainsi, 70 % des personnes diagnostiqués SEP en souffrent, contre un peu plus de 50 % pour les personnes atteintes par un traumatisme crânien, idem pour les personnes atteintes de Parkinson ou ayant subi un AVC.
Notons que pour 40 % des personnes atteintes d’une SEP, la fatigue cognitive est LE symptôme le plus invalidant (devant la spasticité, les troubles urinaires, sexuels, ou de la marche, les douleurs ou la dépression).
On ne dispose aujourd’hui d’aucune solution thérapeutique. Les psychostimulants utilisés dans le traitement de la narcolepsie et de l’hypersomnie sont inefficaces. Ils permettent pourtant aux personnes qui souffrent d’une fatigue inhabituelle de rester éveillées (presque) sans effets secondaires.
Privation de sommeil
Le lien que nous avons fait au début de cet article entre la fatigue cognitive et la privation de sommeil pourrait-il être plus qu’une simple analogie ? Les personnes atteintes de fatigue cognitive sont-elles effectivement en manque de sommeil ? C’est la première chose qu’un médecin va vérifier. Pour les patients, leur sommeil est « normal », ils dorment autant qu’avant la maladie ou l’accident.
Grâce aux avancées de la connaissance sur la nature du sommeil et les mécanismes impliqués, nous savons maintenant qu’en dépit d’une durée de sommeil normale, une personne peut être en manque de sommeil par défaut d’efficacité de ce dernier.
À quoi sert de dormir ?
Durant le sommeil, les connexions inhibitrices entre les neurones sont renforcées. Durant l’éveil, au contraire, ces connexions perdent de leur efficacité. Pourquoi ? Simplement parce qu’elles sont plastiques, au même titre que les synapses excitatrices. Cette plasticité est nécessaire pour l’apprentissage neuronal. Les deux mécanismes d’ajustement de l’efficacité synaptique les plus célèbres (et les plus communs) sont la potentialisation synaptique à long terme (LTP) et la dépression synaptique à long terme (LTD). La LTP renforce une synapse « utile », tandis que la LTD diminue l’efficacité d’une synapse « inutile ». « Utile » signifie que le neurone A intervient dans l’excitation du neurone suivant (B), la connexion (synapse) entre A et B est renforcée. « Inutile » signifie que malgré l’excitation de A, B n’est pas excité. Cette synapse « ne sert à rien », elle va diminuer jusqu’à disparaître.
Le problème avec ce fonctionnement est qu’un neurone inhibiteur efficace (donc capable d’empêcher l’excitation du neurone suivant), voit son efficacité diminuée du fait de la mise en œuvre automatique de la LTD.
Les connexions inhibitrices représentent 40 % des connexions neuronales. Elles jouent un rôle fondamental dans le fonctionnement neuronal en permettant de limiter l’activation à quelques foyers localisés (type colonnes corticales).
Un manque d’inhibition entraîne des crises d’épilepsie, une diminution plus importante conduit au décès. Heureusement, au cours de la journée, la baisse d’efficacité des connexions inhibitrices est limitée – mais les effets se font quand même ressentir. Nous sommes plus intelligents et attentifs le matin que le soir, la situation empire si nous restons éveillés (exemple des accidents dus à la fatigue chez les conducteurs de camions américains).
Durant le sommeil, l’efficacité synaptique des connexions inhibitrices est reconstruite grâce à la LTP. Il suffit pour cela que les neurones de part et d’autre de la synapse (inhibitrice) soient actifs. Sachant que les connexions inhibitrices sont à courte distance, alors il suffit que tous les neurones d’une même région soient en phase pour que le renforcement ait lieu. C’est exactement ce que l’on observe à l’électroencéphalogramme avec les ondes lentes du sommeil profond.
Les boucles thalamo-corticales
Les ondes lentes du sommeil profond sont entretenues par les boucles neuronales thalamo-corticales. Il suffit que ces boucles soient lésées pour empêcher le renforcement de l’inhibition. Toutes les pathologies citées plus haut affectent les boucles thalamo-corticales. La SEP est une maladie qui détruit la gaine de myéline des connexions neuronales et donc la propagation de l’influx nerveux. Le trauma crânien se caractérise par une accélération/décélération différentielle pour les divers éléments du cerveau et donc principalement un cisaillement des connexions à longue distance. Parkinson voit la dégénérescence des neurones dopaminergiques (en particulier dans la substance noire), mais de nombreux autres circuits neuronaux sont impliqués. Enfin, le nombre et la taille des boucles thalamo-corticales font que les probabilités de destruction d’une partie d’entre elles lors d’un AVC sont importantes.
Solutions thérapeutiques
Étant donné les causes de la fatigue cognitive, il devient évident que les thérapies ne doivent pas tenter de « réveiller » le sujet – mais plutôt l’aider à dormir plus et mieux. Faire la sieste peut être une partie de la solution. Plus technologique, Raymann et son équipe ont montré que le port d’une combinaison chauffante (+0,4 °C) permet de doubler la durée de sommeil profond. De manière un peu plus intrusive, les travaux de Lisa Marshall ont montré que l’efficacité des ondes lentes du sommeil profond peut être améliorée avec des stimulations transcrâniennes à courant continu (tDCS). L’utilisation de sons binauraux est moins intrusive et nous avons développé une application (Android) pour le vérifier : SleepLab.
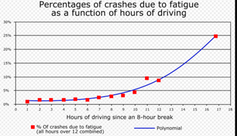
Comme nous pouvons le voir, des perspectives existent pour permettre d’améliorer l’efficacité du sommeil, qui ne ciblent pas uniquement les patients souffrant de fatigue cognitive, mais intéressent aussi les personnes en manque de sommeil, voire ceux qui souhaitent améliorer leurs performances cognitives.
![]() Pour les cas les plus graves, au lieu d’améliorer le sommeil, il devient possible d’envisager de rendre le sommeil inutile. Il suffit que les synapses inhibitrices ne soient plus plastiques. C’est ce qui semble être le cas avec la maladie de Morvan, caractérisée par une perte totale de sommeil (agrypnie) SANS effet sur la cognition.
Pour les cas les plus graves, au lieu d’améliorer le sommeil, il devient possible d’envisager de rendre le sommeil inutile. Il suffit que les synapses inhibitrices ne soient plus plastiques. C’est ce qui semble être le cas avec la maladie de Morvan, caractérisée par une perte totale de sommeil (agrypnie) SANS effet sur la cognition.
Claude Touzet, Maître de Conférences en Sciences Cognitives, Aix Marseille Université, Centre national de la recherche scientifique (CNRS)
La version originale de cet article a été publiée sur The Conversation.